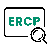Join us you will be able to get the following rights
Get fresh academic and clinical information
Sign up for exclusive endoscopy contests and training courses
Use online training software
Watch the LIVE of academic conferences and surgery
一例乙状结肠病变的诊治分享
一例乙状结肠病变的诊治分享
病例分享:乔伟光 南方医科大学南方医院
病理解读:陈振煜 南方医科大学南方医院
1.病史简介
患者63岁女性,无不适主诉,常规结肠镜检查。既往体健,个人史、家族史无特殊。
2.内镜下大体所见
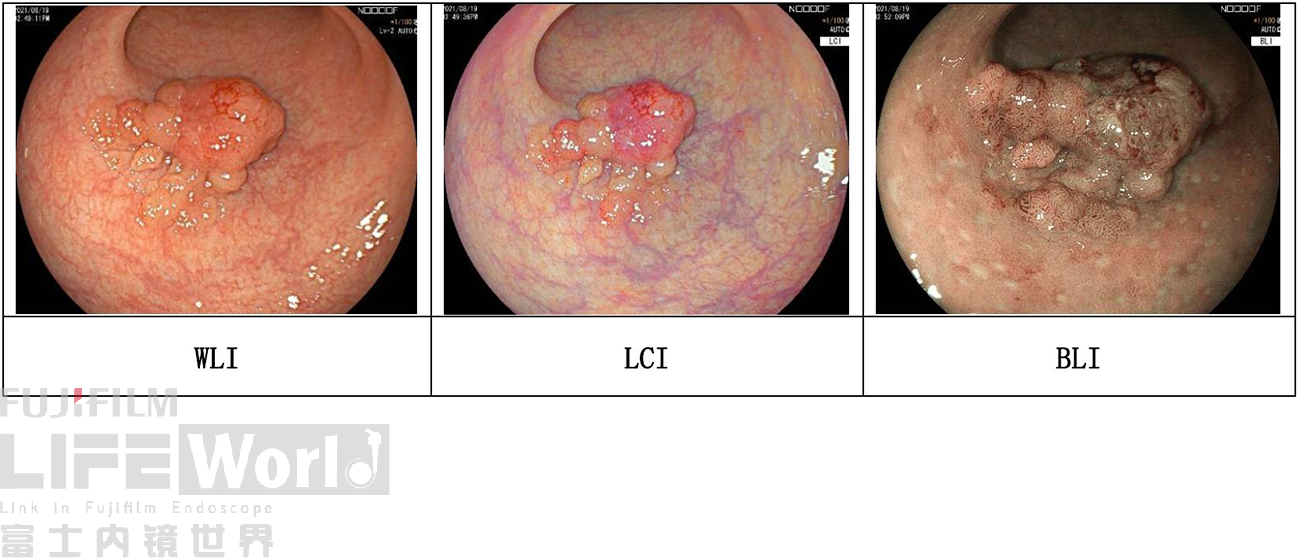
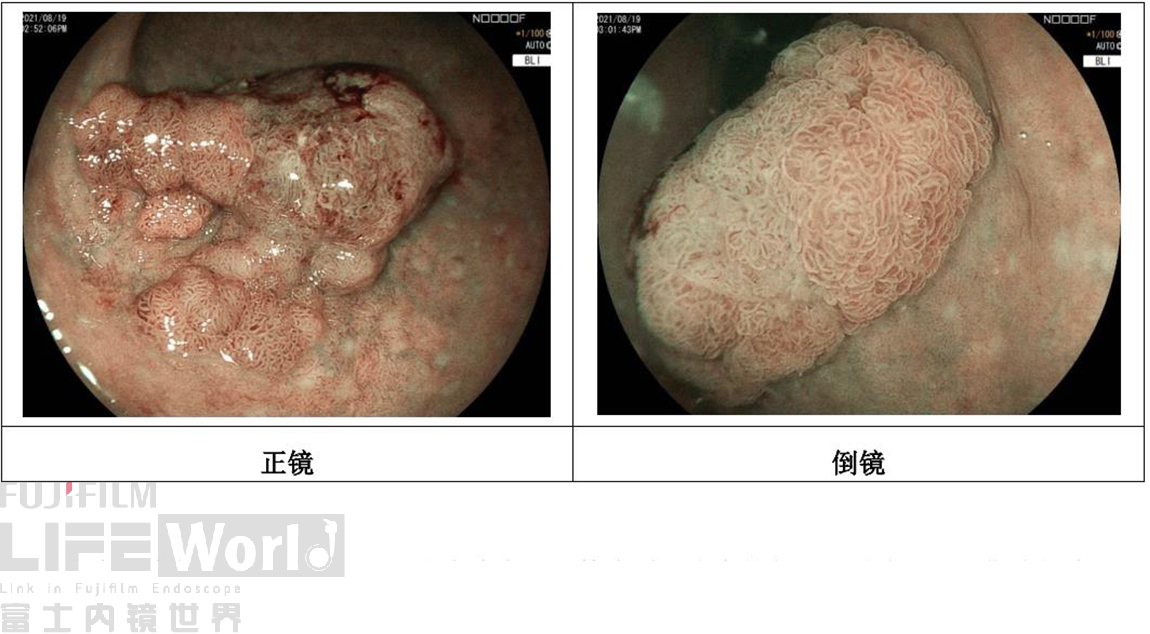
该病变的大体形态出现了分层。从发生发展规律来看,病变的起源于黏膜层,早期病灶为Ⅱb型,类似于LST,侧向生长为主,逐渐出现0-Ⅱa型隆起;后逐步向腔内和/或黏膜下生长,逐渐衍生出大结节(0-Is)。南方医院的相关研究也支持此观点。因此认为该病变的巴黎分型为0-Ⅱa+Ⅰs。
3.LCI、BLI+放大观察
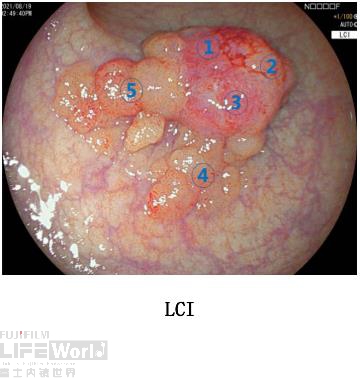
在LCI下观察,可见如图所示的①、③位置颜色明显区别于其他部位,成紫红色改变,且呈Ⅰ型隆起,深浸润出现的可能性最大,因此这2处为下一步重点观察部位。
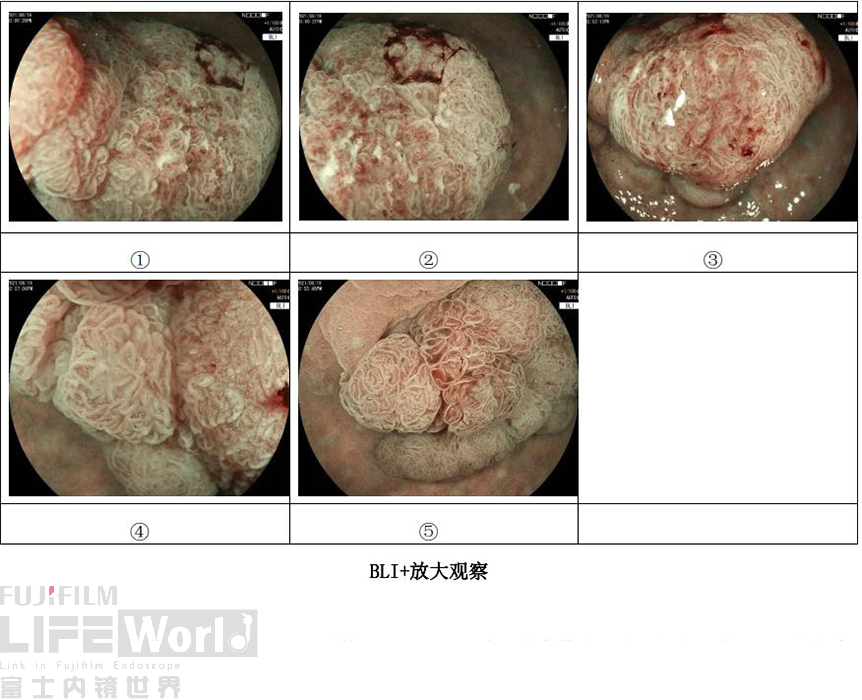
在BLI+放大模式下,①、③两处血管和白区界限不清,轮廓模糊,伴行状态不佳,因此判定为JNET 2B high。其他部位的腺管结构呈绒毛状、管状或脑回状改变,微血管粗细均匀、分布规则,因此判定为JNET 2A。
基于以上观察,我们认为①、③两处病变为腺瘤基础上出现的癌变区域,不除外深浸润,因此接下来对病变进行了亚甲蓝染色进一步观察腺管结构情况。
4.亚甲蓝染色后放大观察
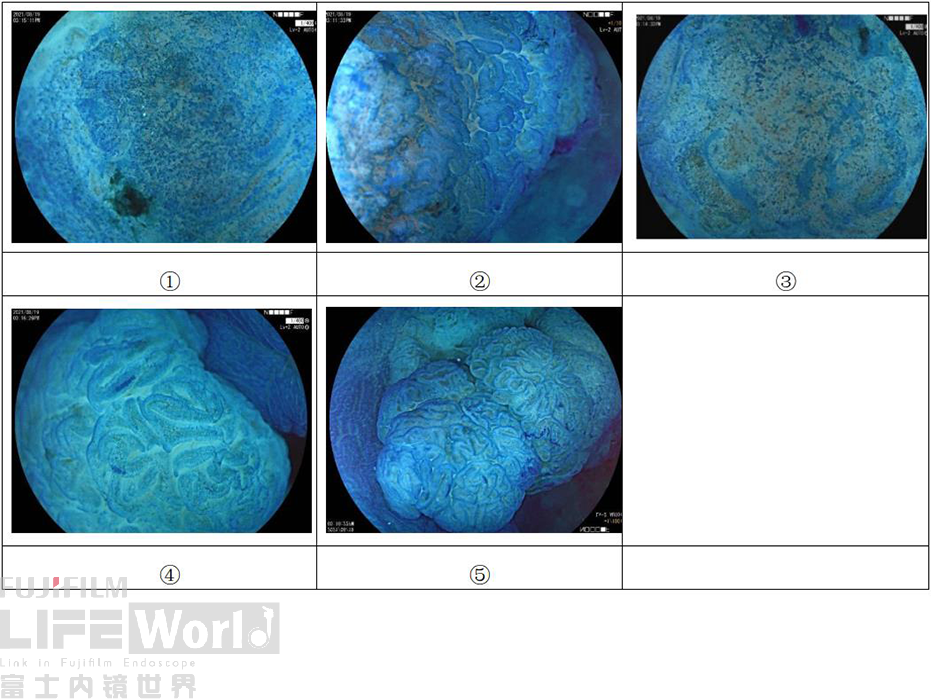
亚甲蓝染色后进行放大观察,②、④、⑤区域内腺腔排列整齐,管腔较直,细胞核呈杆状,细胞极性一致,为腺瘤性改变区域。①、③区域内腺腔破碎、紊乱,细胞核大小不一,排列紊乱,细胞极性消失,因此该区域为癌变区域,深浸润可能大。因此建议该患者外科手术治疗。
5.术后病理
病理:(外科术后标本)直肠高-中分化管状腺癌及腺瘤,0-Ⅱa+Ⅰs型,pT1b(黏膜下侵犯2644um),大小23×18mm,肿瘤出芽1级,口侧切缘(-),肛侧切缘(-),环周切缘(-),淋巴管(-),脉管(-),周围神经侵犯(-)。
免疫组化:
Her-2(1+),MLH1(+),MSH2(+),PMS2(+),MSH6(+),BARF-V600E(-),Ki67(+,>90%).
病理解读
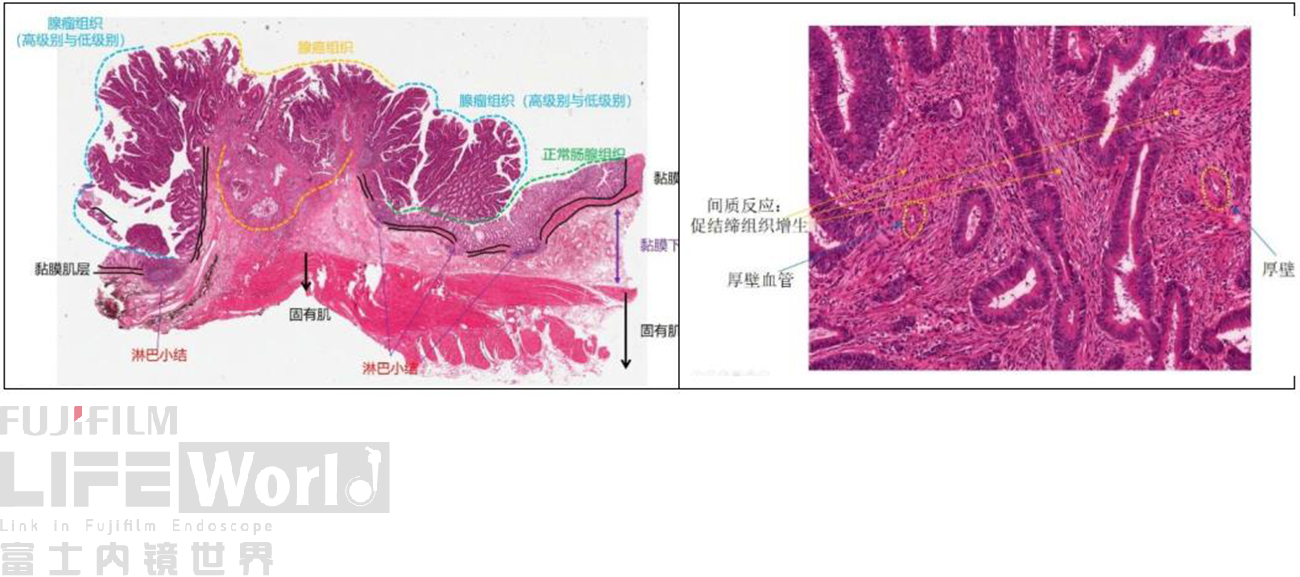
此标本为外科术后标本,低倍镜下可以看到肠壁全层结构。在这张切片中橙色范围为癌变区域,癌组织浸润至粘膜下层,两侧浅蓝色范围为腺瘤区域,大部分是高级别管状绒毛状腺瘤,也有部分是低级别的管状腺瘤。提示病变是腺瘤基础上发生的浸润性腺癌。癌变区域的高倍镜下观察可见癌腺管呈形态不规则的管状结构,考虑高分化管状腺癌,癌腺管周围见较多纤维组织包裹,考虑为间质反应中的促结缔组织增生反应,纤维组织多是成纤维细胞( 成纤维细胞免疫组化的特点是desmin不表达,α-sma阳性表达,若行α-sma免疫组化染色,会看到这些纤维组织阳性表达,弥漫而凌乱地分布在腺管周围)。
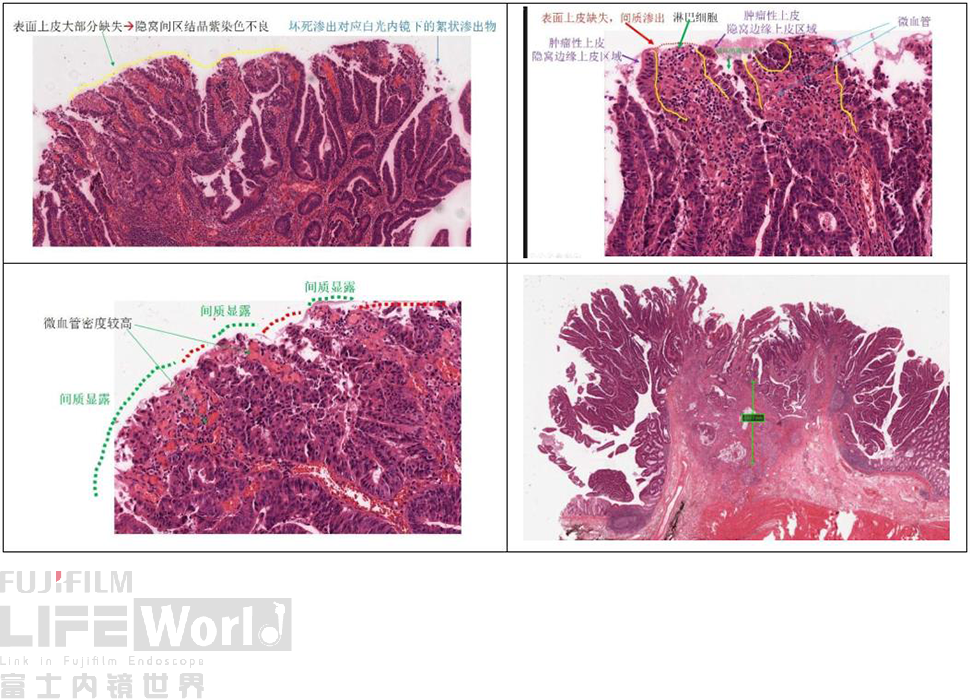
在癌变区域的表层,隐窝间区存在表面上皮的局部缺失。内镜下进行色素染色(结晶紫),由于隐窝间区的表面上皮缺失,会使得这些区域出现染色不良的表现。同时表层区域可见少量渗出物,对应内镜下所见到的絮状黏液、渗出。癌区的黏膜肌层已经完全消失,原先的位置无法识别和判断,应当采用从表面向下测量的方法测算粘膜下浸润深度值,浸润深度已经超过了2000微米。
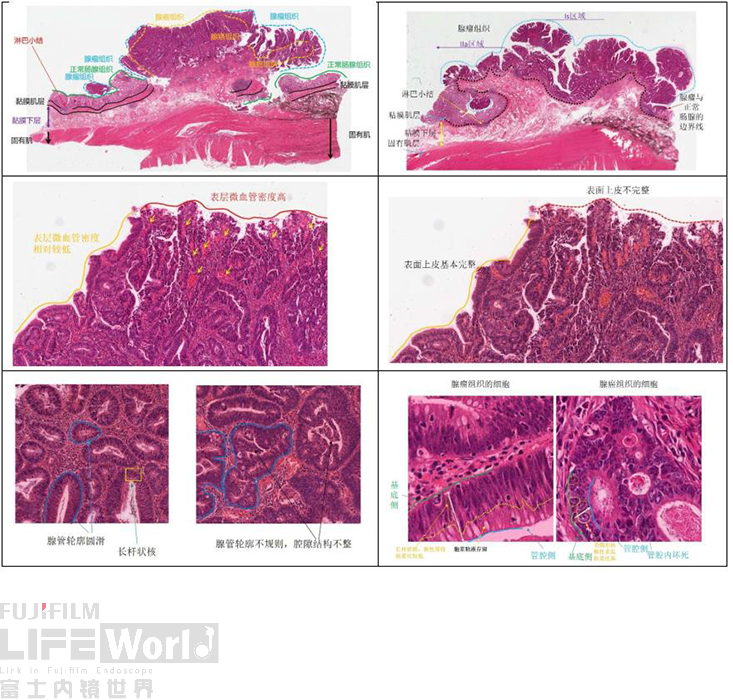
一般情况下,腺癌区域的结构异型和细胞学异型比腺瘤区域的要高。腺瘤区域与腺癌区域表层均分布着微血管,但两者在血管密度与管径上有差异,粘膜层的腺癌组织的血管密度更高,管径更大,当癌区粘膜层组织脱落,粘膜下层区域显露时,表层分布的血管密度反而会下降。另一方面,它们在表面的上皮完整性也有区别,腺瘤的表面上皮(隐窝间区的表面上皮)相对完整,腺癌细胞更容易出现表面上皮的脱落,导致隐窝间区的间质显露。腺癌腺管的异型性也要高于腺瘤,癌区腺管有不规则分支,有微囊及筛状结构形成,管腔内有坏死物质;腺瘤腺管的轮廓圆滑,内腺也规整。癌组织细胞核排列紊乱,核浆比高,细胞核呈卵圆形,染色质分布不均匀,核膜不规则,核仁明显;腺瘤细胞多呈长杆状或纺锤状,位于基底侧排列,极性保持,胞浆有含量不等的黏液。
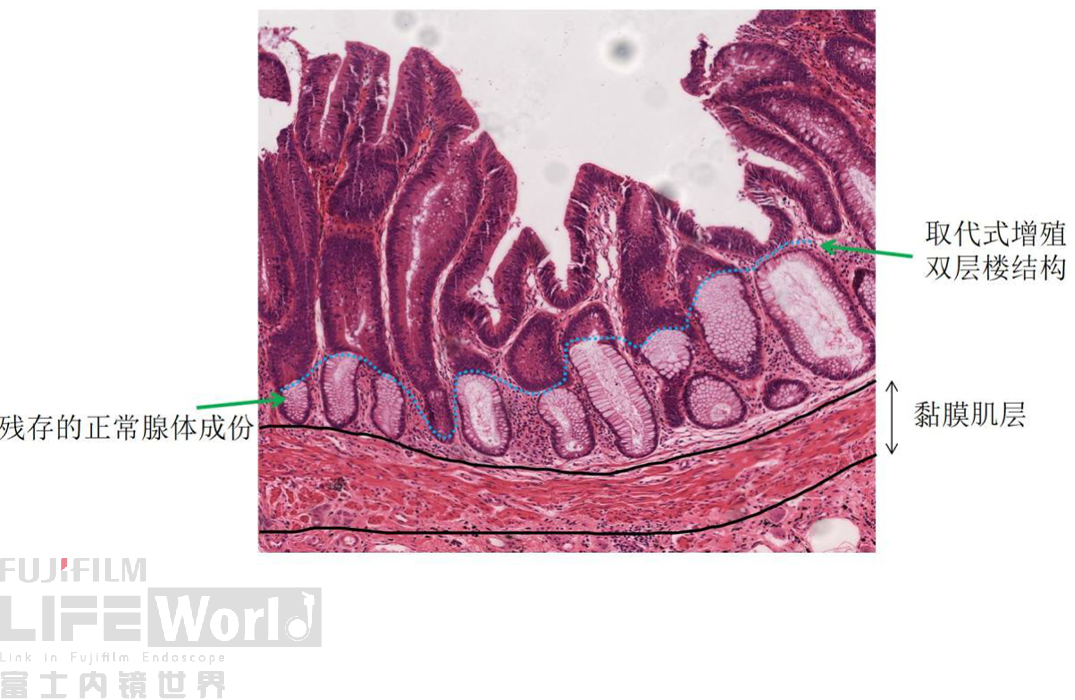
如上图所示,在IIa隆起腺瘤区域,呈现经典的双层楼结构,上面是腺瘤组织,深层为正常腺管的残留,提示肿瘤侧向发育的生长方式。
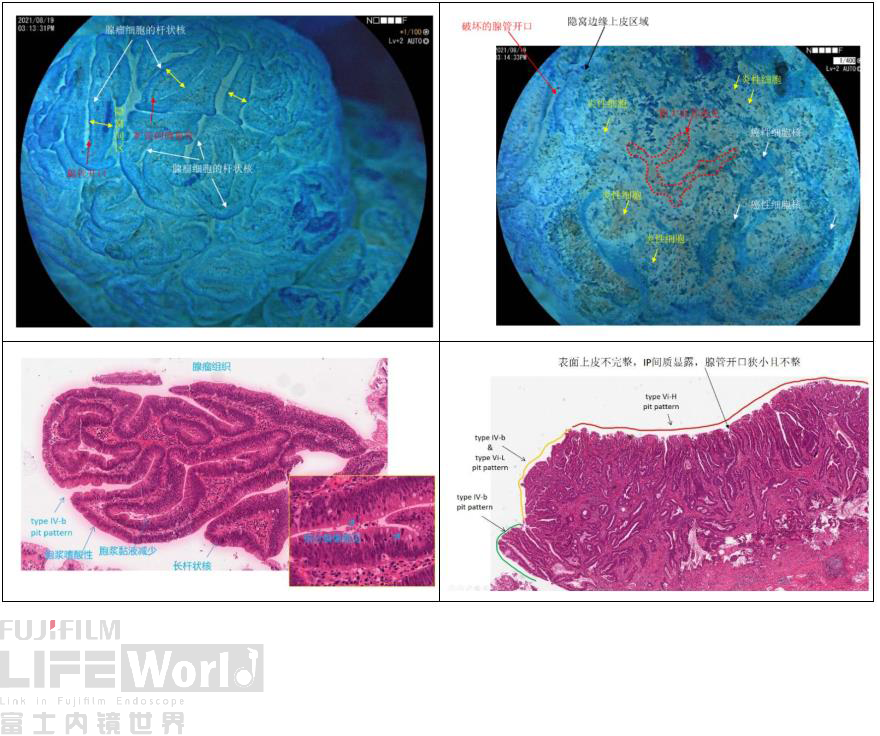
如上图所示,我们在内镜下观察到的腺管开口形态,在病理组织切片上均可以找到相应的组织学解释。
嘉宾点评
石河子大学医学院第一附属医院田书信:此病变为乙状结肠隆起型病变,在LCI下呈现出不同的色调,使我们很容易的找到需要重点观察的部位,后续的进一步放大以及病理证实LCI下相较其他区域明显发红的部位,正是病理类型最重、浸润最深的地方。由此可见LCI在凸显不同病理类型病变的色差上具有明显优势。
青海省人民医院逯艳艳:乔伟光教授在内镜下观察中大量使用了水下观察的方法,图像非常的清晰。水下观察的优势是反光少、增加放大倍数,而病变的位置、肠道蠕动、粘液及大便的干扰等因素均可能会影响水下观察的效果。
新疆军区总医院陶林:陈振煜教授做了大量的制图和注释工作,在切片上可以清晰的看到从正常组织逐步到腺瘤、腺癌的演变过程,通过病理切片的二维视图可以帮助我们很好的理解内镜下所见的三维图片。此病变的病理特点是在腺瘤基础上出现了高-中分化腺癌,并向下破坏黏膜肌层,侵及黏膜下层,由此带来一系列的内镜下改变。正确的认识及理解内镜下所见,方能做出正确的诊断及治疗决策。
西安市红会医院陈镇:乔伟光教授在亚甲蓝染色后的放大观察,图像非常清晰,在腺瘤区域,可以看到排列整齐、规则的腺腔结构,而在癌变区域,可以看到腺管结构的破碎、消失,以及部分排列紊乱的腺腔结构。在进一步放大后,借助富士胶片放大内镜以及水下放大观察的优势,细胞核清晰可见,在腺瘤区域,细胞排列整齐,极性一致,细胞核呈杆状,均位于腺腔基底侧,符合腺瘤的组织学改变。癌变区域的细胞排列紊乱,极性消失,细胞核增多,大小不一,排列紊乱。实现了在内镜下直接观察细胞的目的,这与我们在病理切片上的组织、细胞特点完全一致,根据这样的图片非常容易的就可以判断出病变性质,真正达到了光学活检的目的。
总结
1. 内镜下见到结肠腺瘤性息肉不能简单的一切了之,一定要仔细的观察评估,除外恶变及深浸润的可能,规范的内镜下诊断是做出正确治疗决策的前提。
2. 本例中利用放大内镜观察到了细胞水平,效果不逊于细胞内镜,这样的观察效果离不开3个要素:充分的粘液清理及染色、优秀的内镜医生以及合适的内镜设备。
3. 术后病理的追踪及内镜下还原对照对于提升内镜医生的诊断水平非常重要,内镜医生应重视与病理医生的有效沟通。
声明
富士胶片内镜世界(LIFE World)所登载的内容及其版权和使用权归作者本人与富士胶片所有。如发现会员擅自复制、更改、公开发表或其他以盈利为目的的使用,富士胶片将追究其法律责任。网站信息中涉及的治疗手技皆为术者个人针对该名患者特定体质及健康状况所采取的手法;术者对器械和药品种类的选择,也受到手术发生时间、地点等诸多因素的影响。因而相关内容及信息仅供会员参考。如盲目使用网站信息中涉及的治疗手技而发生意外,恕富士胶片及本网站对此不承担任何责任。

推荐内容
-
富士胶片内镜早癌读片会2024/02/07一例胃窦早癌的诊治病例简介: 60岁,男性,发现胃肿物10天,来我院门诊就诊,外院胃镜提示:胃窦黏膜隆起凹陷性病变,活检病理提示:(胃窦)部分腺上皮呈轻—中度异型增生伴小灶重度异性增生。3年前行HP根除病史,多次复查C13呼气试验(—)。既往史、家族史无异常。 背景分析:HP既往感染;木村-竹本分类:萎缩(C-2)
-
富士胶片内镜早癌读片会2023/07/14一例升结肠SuSA+TSA的内镜诊断患者,女,56岁。肠镜检查时发现升结肠肿物。
升结肠见一双层隆起,因患者左侧卧位,重力位引起病灶压向左侧升结肠襞。通过调整患者左侧卧位角度,充分暴露病灶,使其与结肠襞分开。该病灶双层结构,对应于巴黎分型是0-IIa+Is。0-IIa 部分对应的是周边相对低矮的区域,0-Is对应的是结节明显处。相对于白光模式,LCI展示病灶更为清晰,同背景黏膜对比差异更明显,BLI模式病灶轻微的淡棕色改变,呈NICE I型。 -
富士胶片内镜早癌读片会2023/02/13一例异时性牵手癌的诊治分享1、病例简介 患者男,69岁,体检行胃镜检查,无明显症状,无消化道肿瘤家族史,除菌史不详。 2、背景分析 萎缩性胃炎(C-3),胃窦、胃角、胃体小弯侧粘膜菲薄,血管透见,考虑萎缩性胃炎(C-3),
-
富士胶片内镜早癌读片会2023/01/08一例不易判断的胃体病变的诊治分享1、病例简介 患者男性,55岁,胃部疼痛2个月,以饥饿痛、夜间痛为主,当地胃镜检查提示十二指肠多发溃疡,胃体凹陷型病变(病理提示为高级别上皮内瘤变)。碳13尿素呼气试验为阳性,全腹增强CT未见明显异常,无消化道肿瘤家族史。 2、背景分析 慢性萎缩性胃炎(C-2):胃窦、胃角及胃体下段小弯侧黏膜变薄,凸凹不平。 Hp现症感染:胃体黏膜肿胀,弥漫性发红。
-
富士胶片内镜早癌读片会2022/11/22边界出奇的一例早期胃癌
1、病例简介
患者男,44岁,体检行胃镜检查,无明显症状,无消化道肿瘤家族史。
2、背景分析
萎缩性胃炎(O-1),HP现症感染:胃窦、胃角、胃体小弯侧、贲门环周黏膜变薄,血管透见,考虑萎缩性胃炎(O-1);胃底、胃体大弯及前后壁黏膜肿胀,点状发红,可见较多白浊黏液,考虑HP现症感染。
-
富士胶片内镜早癌读片会2022/08/10胃体巨大息肉病变一例“富士胶片内镜早癌读片会”系列活动是基于早癌微信群举办的线上学术活动,本活动于2018年启动,群内定期邀请致力于消化道早癌诊治的优秀内镜医生进行经典早癌病例分享,同时邀请消化道早癌病理专家进行病理解析。活动旨在打造以讨论和交流为主的学术平台,构建广大消化内镜医生学习沟通的桥梁。
本期为“胃体巨大息肉病变一例”,出自云贵群第14期(2022年6月9日举办),由包崇举教授带来病例分享,陈振煜教授进行病理解读,田原教授编辑整理和点评。