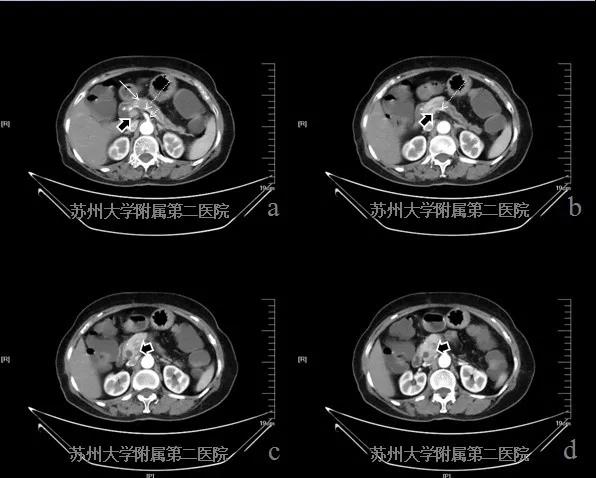
患者,女性,考虑胰腺癌。CT平扫胰腺颈体部可见局部占位,增强扫查病灶呈欠均匀低强化并延长强化,强化程度低于周边正常胰腺组织,病灶远端胰管扩张,CT认为邻近血管受累(图4-1病灶:白色实箭头;腹腔干:细短白色虚箭头;脾动脉:细长白色虚箭头;门静脉:短粗黑实箭头)。
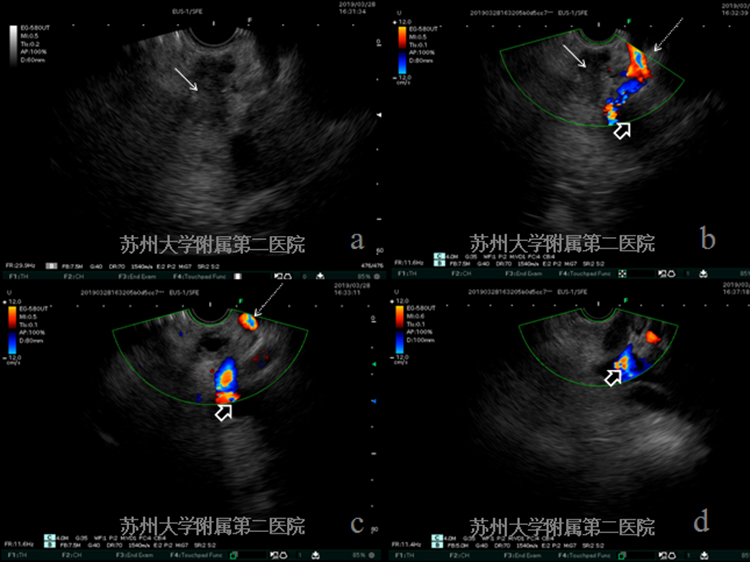
EUS提示胰腺颈部不均匀低回声病灶,连续探查门脉系统及脾动脉、腹腔干,发现血管结构完整、走形连续,未见明显侵犯。(图4-2病灶:白色实箭头;腹腔干:细短白色虚箭头;脾动脉:细长白色虚箭头;脾静脉门静脉系统:短粗黑实箭头)。
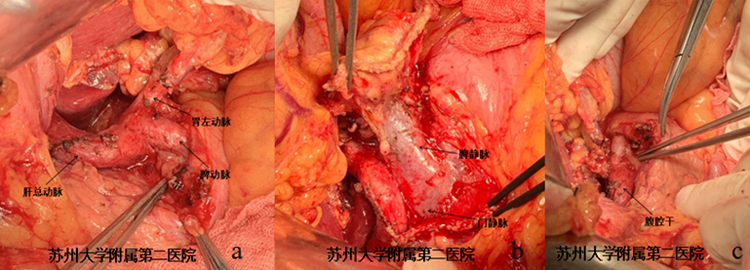
手术中证实该胰腺病灶并未累及邻近血管(图4-3)。连续探查腹部重大血管及其分支亦是初学者需要掌握的技巧之一。
影像学检查确诊典型的胰腺癌,尤其有明显的恶性生物学行为(病灶累及周边组织、血管、门静脉癌栓及肝脏 转移灶)时通常易如反掌,临床上容易被带入“坑”的主要见于以下情况,就连“元老级”的EUS操作者碰到该类病例也会感到迷茫,现将我们操作中遇到的这类病例分享 给大家。
1、早期胰腺癌误诊为神经内分泌肿瘤
早期胰腺癌与胰腺神经内分泌瘤、实性假乳头状瘤混淆。实性假乳头状瘤都有包膜容易与其他两者鉴别,但其余两者鉴别困难,而超声造影为其鉴别的重要措施。
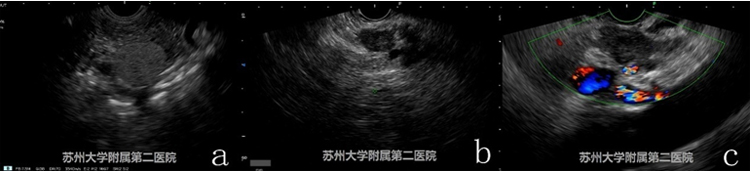
图4-1
这三例患者,图a典型的实性假乳头状瘤(实性成分为主型)超声特点,诊断较为容易;图b和图c我们当时考虑为小胰腺癌,图c我们还实施了EUS-FNA术,穿刺病理HE染色也考虑腺癌。但术后病理证实图c病例为神经内分泌肿瘤。事实上,恶性程度较高、分化较差的胰腺恶性肿瘤,其细胞形态和排列方式与神经内分泌肿瘤十分类似,EUS图像也类似。后期再次回顾图像时,我们可以发现图c中的胰腺神经内分泌瘤EUS回声更低,但这一判断存在主观性差异,所以我们建议辨别困难者可通过超声造影加以鉴别,少数病例只能通过手术后病理方可解开谜底。
2、早期胰腺癌误诊为主胰管型的IPMN
如前期微信与大家分享的那样,不仅神经内分泌肿瘤压迫主胰管时容易误诊,小胰腺癌有时也容易误诊为主胰管型IPMN,超声内镜仔细探查可见胰腺实质内清晰的结节,结节压迫主胰管,而非主胰管内的IPMN
视频2
视频3
这两例病例,CT、MRI均倾向主胰管型IPMN,通过超声探查发现病灶均来源于胰腺实质,视频1已在前期微信与大家分享,起初我们检查完后信心满满的给患者打了小胰腺癌的诊断,但术后病理提示神经内分泌瘤,后期回顾,该患者病灶呈类圆形,回声偏低,仍符合神经内分泌瘤的超声特点。
3、进展期的胰腺癌误诊为自身免疫性胰腺炎
上述的特殊病例毕竟罕见,即便是EUS的高级操作者遇到以上情况也往往无法明察秋毫。对于初学者来说,掌握进展期胰腺癌的典型超声影像学特点即可。事实上,进展期胰腺癌亦容易误诊,尤其与肿块型的自身免疫胰腺炎难以鉴别。自身免疫性胰腺炎可分为两型,其各自特点见表1。
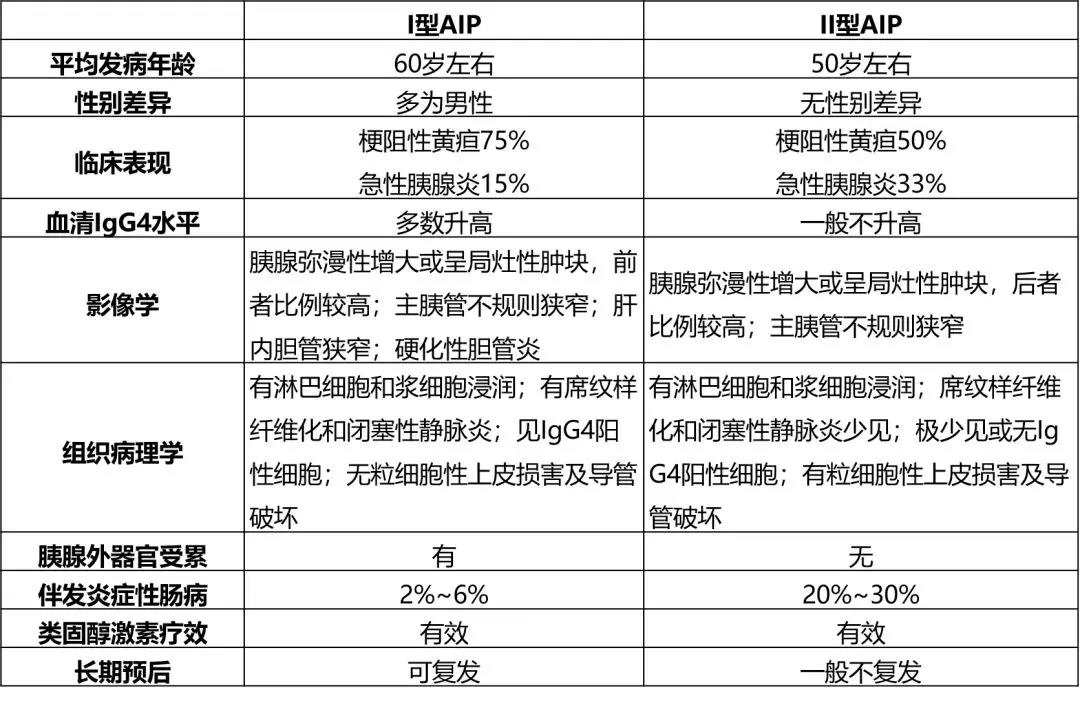
表1:自身免疫性胰腺炎(Auto-Immune Pancreatitis,AIP)临床特点
其中,进展期胰腺癌主要难以与肿块型自身免疫性胰腺炎鉴别,下面分享类似病例。
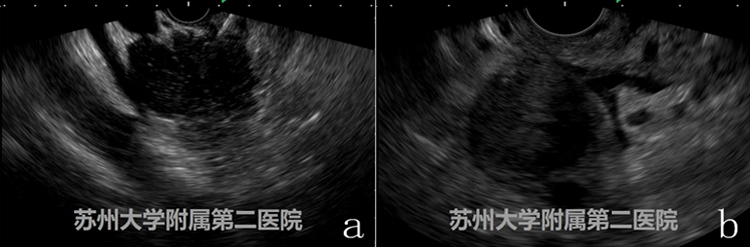
图6
图a病例CT、MRI提示胰头部弥漫性肿大,考虑AIP,图b病例CT、MRI提示胰体尾弥漫性肿大,考虑胰腺癌,当然我们给两位患者分别实施了EUS-FNA,术后验证了影像学诊断的准确性。现在回顾两者的EUS图像仍然非常具有迷惑性,图b的EUS图像与AIP的特点惊人的符合:胰腺弥漫性增大,呈“腊肠样”,回声减低,伴有散在的斑点状高回声,胰腺周边可伴有低回声“包膜样边缘(capsule-likerim)”。在后期的工作中发现碰到类似的病例越来越多,该类病例实施EUS-FNA穿刺可能是最有效的鉴别措施。
4、胰腺结核误诊为进展期胰腺癌
胰腺结核临床少见,EUS表现为边界清楚的低回声占位,病灶往往不规则,有时呈分叶状,没有胰腺癌蟹足样的改变,且胰腺结核的回声更低,EUS-FNB穿刺活检为鉴别诊断的重要手段。
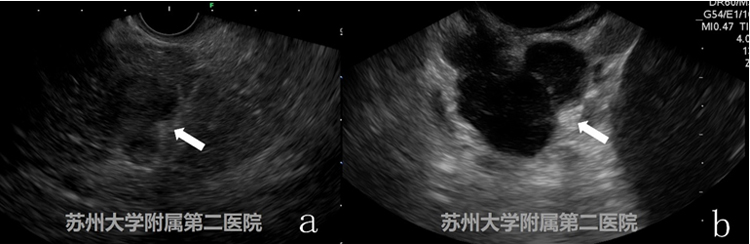
图7
图a为胰腺癌,图b为胰腺结核,其实在我们前期的工作并未遇到过胰腺结核患者,探查完毕后我们仅给出了描述性的诊断,后期给患者实施了EUS-FNB穿刺,确诊了胰腺结核,回顾我们的病例及相关文献,可以发现胰腺结核EUS图像界限清晰,回声偏低,而胰腺癌则边界模糊。
这期微信与大家分享了EUS探查及EUS-FNA中最常见的疾病---胰 腺癌,当我们越过EUS漫长的学习曲线平台期,后面的病例积累阶段将更加漫长,只有 积累了大量的病例才能在EUS诊断中游刃有余。
作者 | 吴伟 徐丽明 程桂莲 胡端敏
来源 | 苏州大学附属第二医院消 化科
编者按:就胰腺癌诊断而言,超声内镜远不只是EUS- FNA
胰腺癌是临床胰腺实性占位中最常见的疾病,2017年美国癌症协会发布的数据显示,美国胰腺癌新发病例数男性列第11位、女性列第8位,居恶性肿瘤死亡率第4位。在我国2015年统计的恶性肿瘤发病率和死亡率中排名第9和第6,病理类型可分为导管腺癌(包括腺鳞癌、胶样癌、肝样腺癌、髓样癌、印戒细 胞癌、未分化癌、伴有破骨样巨细胞的未分化癌等特殊亚型)和腺泡细胞癌。
胰腺癌平扫CT多表现为等密度,仅局限性胰腺轮廓改变或没有改变,故平扫CT检查易漏诊,尤其早期胰腺癌,但有时可发现间接征象特别是进展期肿瘤,如肿瘤远端胰腺萎缩、胰管不同程度的扩张、或伴有假性潴留性囊肿形成。
CT增强扫查时表现为乏血供,动脉晚期表现为均匀或不均匀的低密度病灶,病灶较大时边缘呈规则或不规则的环状强化,静脉期或延迟期仍为低密度,但与正常胰腺的对比不如动脉期明显,病灶多容易侵犯周边血管,此时可发现病灶与血管之间的脂肪间隙消失,血管被包绕、狭窄、移位或闭塞,常累及肠系膜上动脉、肠系膜上静脉、腹腔干、脾静脉、门静脉。
肿块在MRI的T1WI呈稍低信号,T2WI呈稍高信号,早期病灶类似神经内分泌肿瘤,呈类圆形;较大的病灶中央可发生坏死,此时中央T2WI呈高信号,表现为囊实性占位。增强扫查后,早期肿瘤的强化低于胰腺实质,呈低信号, 5-10分钟后呈等信号或稍高信号。肿瘤侵犯周边血管及组织时其表现类似与CT。EUS显示胰腺实质内边缘不规则、呈蟹足样生长的不均质的低回声肿块,有时内部可见囊性坏死,高回声表现少见,部分病灶胰腺实质萎缩,胰管囊性扩张,累及周边组织及血管可出现类似CT、MRI的间接征象。
因此典型的胰腺癌通过上述三种影像学均容易确诊,下面分享几例典型胰腺癌病例。
病例一
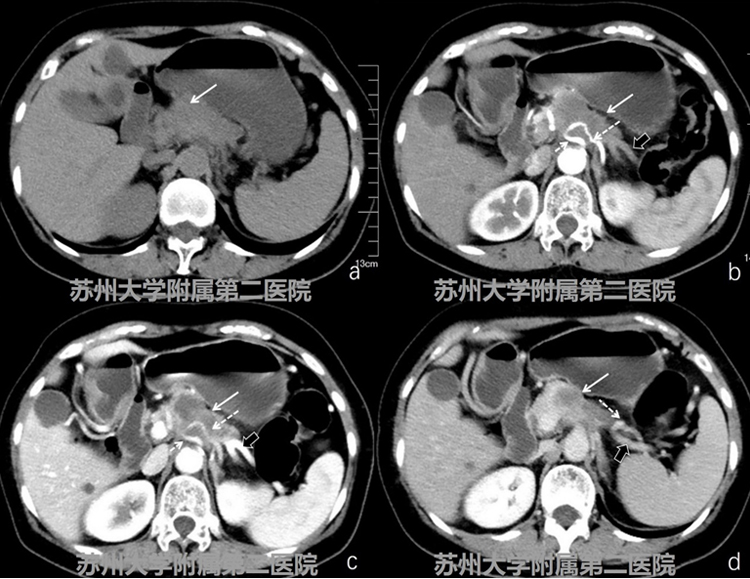
图1-1CT平扫+增强
患者,女性,考虑胰 腺癌。CT平扫胰腺体部可见低密度软组织影,增强扫查病灶轻度欠均匀强化,强化程 度低于周边正常胰腺组织,腹腔干、脾动脉及脾静脉受累(图1-1病灶:白色实箭头; 腹腔干:细短白色虚箭头;脾动脉:细长白色虚箭头;脾静脉:短粗黑实箭头)。
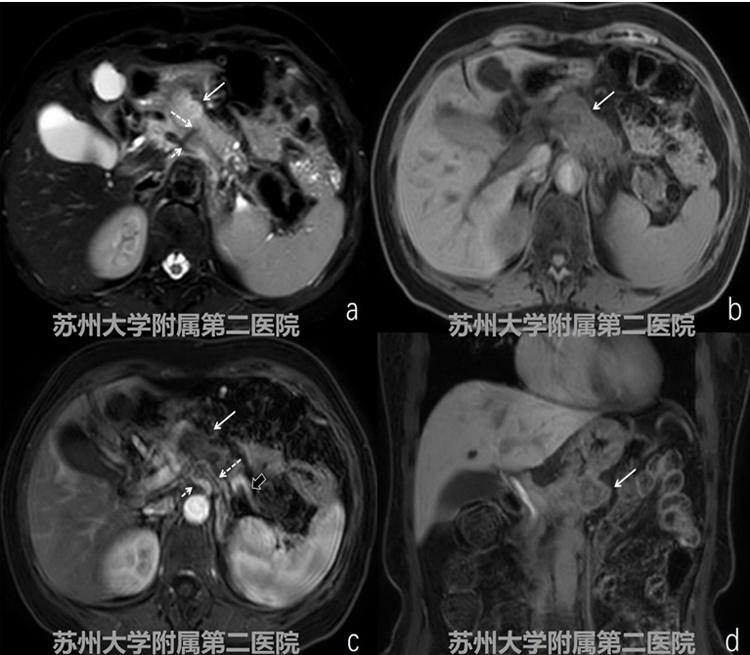
图1-2 MRI平扫+增强
MRI提示胰腺体部 见不规则团块,团块T2W-SPAIR呈稍高信号、T1WID呈等低信号,增强扫查可见病灶 呈轻度渐进性强化,病灶累及腹腔干及其分支(图1-2病灶:白色实箭头;腹腔干:细 短白色虚箭头;脾动脉:细长白色虚箭头;脾静脉:短粗黑实箭头)。
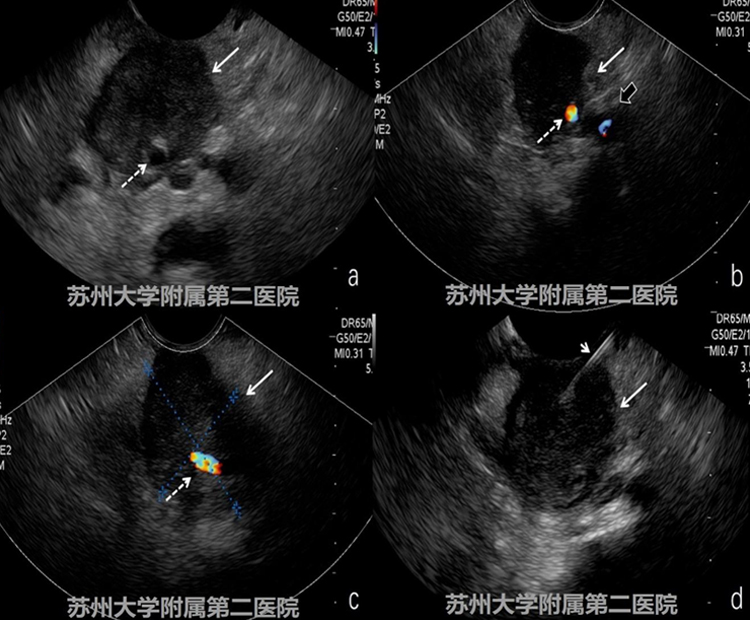
图1-3 EUS
EUS提示胰体低回声病灶,病灶周边呈锯齿样浸润性生长,病灶累及脾动脉、脾静脉,穿刺病理提示胰腺导管细胞癌(图1-3病灶:白色实箭头;脾动脉:细长白色虚箭头;脾静脉 :短粗黑实箭头)。
病例二
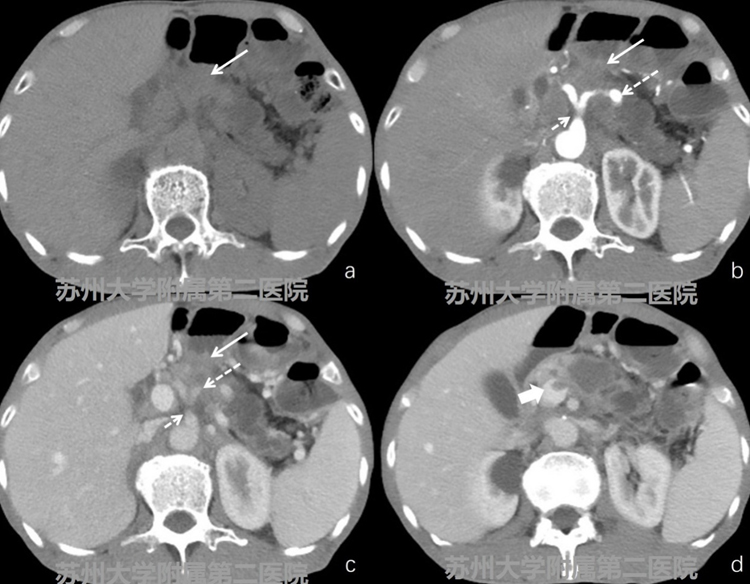
图2-1CT平扫+增强
患者,男性,62岁,胃大部切除术后,考虑胰腺癌。CT平扫胰腺体部可见低密度软组织影,增强扫查病灶轻度强化,强化程度低于周边正常胰腺组织,病灶内可见腹腔干及脾动脉通过,同时脾静脉受累,门静脉局部可见癌栓(图2-1病灶:白色实箭头;腹腔干:细短白色虚箭头;脾动脉:细长白色虚箭头;癌栓:粗短白实箭头)。
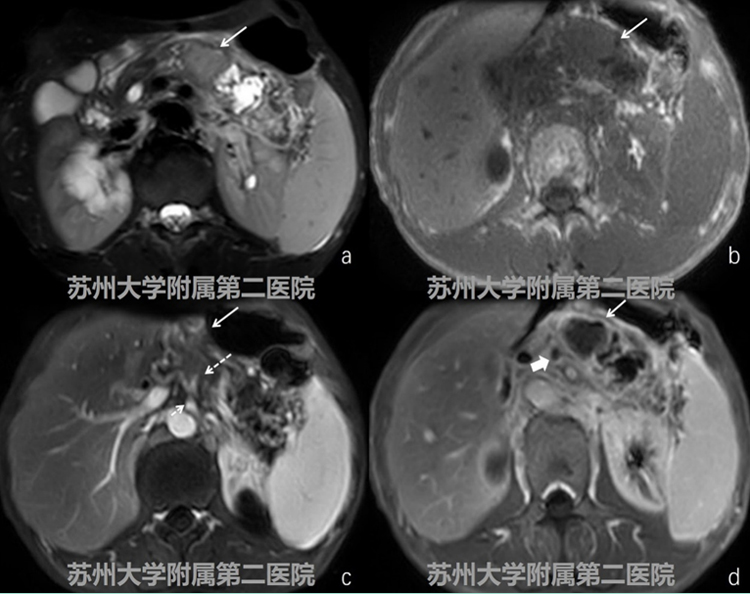
图2-2MRI平扫+增强
MRI提示胰腺体部见 不规则团块,团块T2W-SPAIR呈稍高信号、T1WI呈等低信号,增强扫查可见病灶呈不 均匀性强化,强化程度低于正常胰腺组织,病灶累及腹腔干及其分支、脾静脉,门静脉可见癌栓(图2-2病灶:白色实箭头;腹腔干:细短白色虚箭头;脾动脉:细长白色 虚箭头;癌栓:粗短白实箭头)。
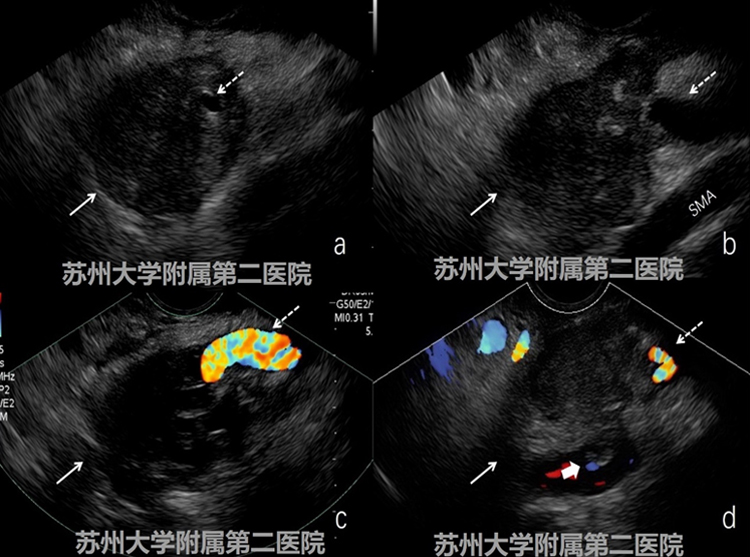
图2-3EUS
EUS提示胰体低回声病灶,病灶周边呈锯齿样浸润性生长,病灶累及腹腔干、脾动脉、脾静脉,门静脉可见栓子;穿刺病理提示胰腺导管细胞癌。(图2-3病灶:白色实箭头;腹腔干:细短白色虚箭头;脾动脉:细长白色虚箭头;癌栓:粗短白实箭头)。
病例三
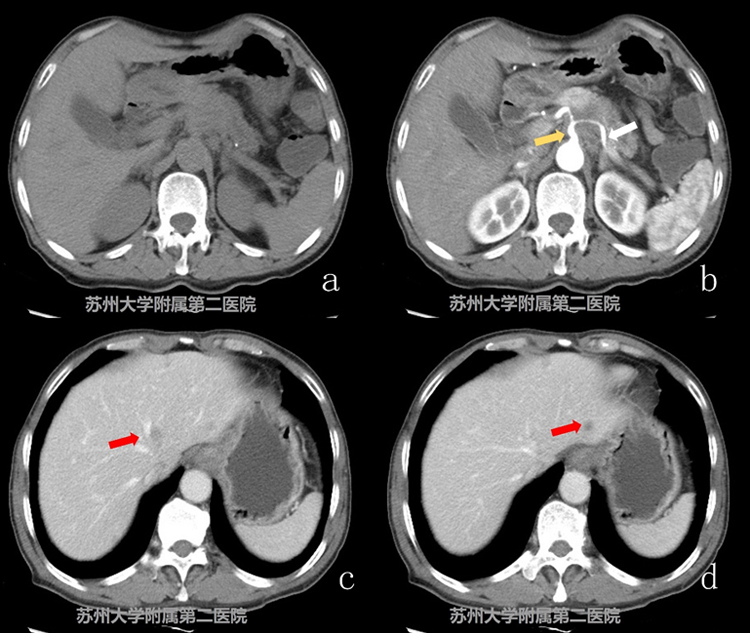
图3-1CT平扫+增强
患者,男性,69岁,考虑胰腺癌。CT平扫胰腺体颈部可见低密度软组织影,增强扫查明显延迟强化,临近腹腔干及其分支受累,肝左叶可见多发转移灶(图3-1腹腔干:黄色箭头;脾动脉:白色箭头;肝脏转移灶:红色箭头)。
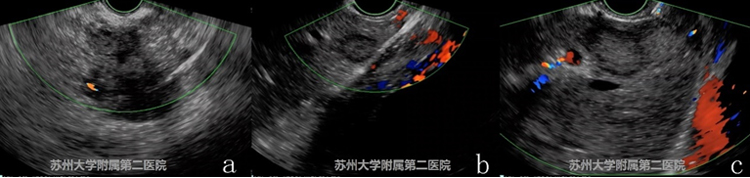
图3-2 EUS
EUS提示胰腺低回声蟹足样生长病灶(图3-2 a),病灶累及腹腔干及其分支,肝左叶可见多发低密度转移灶(图3-2 b和c)。
病例四
判断胰腺癌可切除性是EUS的临床作用之一,因超声内镜可贴近病灶观察,且完整追踪腹部大血管及其分支,故能准确判断病灶和血管的关系,下面病例虽然病灶和血管紧邻,但肿瘤和门脉,脾动静脉呈推挤关系,它们之间的界限始终存在 ,故判断手术可切除(视频1)。
视频1

患者,女性,考虑胰腺癌。CT平扫胰腺颈体部可见局部占位,增强扫查病灶呈欠均匀低强化并延长强化,强化程度低于周边正常胰腺组织,病灶远端胰管扩张,CT认为邻近血管受累(图4-1病灶:白色实箭头;腹腔干:细短白色虚箭头;脾动脉:细长白色虚箭头;门静脉:短粗黑实箭头)。

EUS提示胰腺颈部不均匀低回声病灶,连续探查门脉系统及脾动脉、腹腔干,发现血管结构完整、走形连续,未见明显侵犯。(图4-2病灶:白色实箭头;腹腔干:细短白色虚箭头;脾动脉:细长白色虚箭头;脾静脉门静脉系统:短粗黑实箭头)。

手术中证实该胰腺病灶并未累及邻近血管(图4-3)。连续探查腹部重大血管及其分支亦是初学者需要掌握的技巧之一。
影像学检查确诊典型的胰腺癌,尤其有明显的恶性生物学行为(病灶累及周边组织、血管、门静脉癌栓及肝脏 转移灶)时通常易如反掌,临床上容易被带入“坑”的主要见于以下情况,就连“元老级”的EUS操作者碰到该类病例也会感到迷茫,现将我们操作中遇到的这类病例分享 给大家。
1、早期胰腺癌误诊为神经内分泌肿瘤
早期胰腺癌与胰腺神经内分泌瘤、实性假乳头状瘤混淆。实性假乳头状瘤都有包膜容易与其他两者鉴别,但其余两者鉴别困难,而超声造影为其鉴别的重要措施。

图4-1
这三例患者,图a典型的实性假乳头状瘤(实性成分为主型)超声特点,诊断较为容易;图b和图c我们当时考虑为小胰腺癌,图c我们还实施了EUS-FNA术,穿刺病理HE染色也考虑腺癌。但术后病理证实图c病例为神经内分泌肿瘤。事实上,恶性程度较高、分化较差的胰腺恶性肿瘤,其细胞形态和排列方式与神经内分泌肿瘤十分类似,EUS图像也类似。后期再次回顾图像时,我们可以发现图c中的胰腺神经内分泌瘤EUS回声更低,但这一判断存在主观性差异,所以我们建议辨别困难者可通过超声造影加以鉴别,少数病例只能通过手术后病理方可解开谜底。
2、早期胰腺癌误诊为主胰管型的IPMN
如前期微信与大家分享的那样,不仅神经内分泌肿瘤压迫主胰管时容易误诊,小胰腺癌有时也容易误诊为主胰管型IPMN,超声内镜仔细探查可见胰腺实质内清晰的结节,结节压迫主胰管,而非主胰管内的IPMN
视频2
视频3
这两例病例,CT、MRI均倾向主胰管型IPMN,通过超声探查发现病灶均来源于胰腺实质,视频1已在前期微信与大家分享,起初我们检查完后信心满满的给患者打了小胰腺癌的诊断,但术后病理提示神经内分泌瘤,后期回顾,该患者病灶呈类圆形,回声偏低,仍符合神经内分泌瘤的超声特点。
3、进展期的胰腺癌误诊为自身免疫性胰腺炎
上述的特殊病例毕竟罕见,即便是EUS的高级操作者遇到以上情况也往往无法明察秋毫。对于初学者来说,掌握进展期胰腺癌的典型超声影像学特点即可。事实上,进展期胰腺癌亦容易误诊,尤其与肿块型的自身免疫胰腺炎难以鉴别。自身免疫性胰腺炎可分为两型,其各自特点见表1。
表1:自身免疫性胰腺炎(Auto-Immune Pancreatitis,AIP)临床特点

其中,进展期胰腺癌主要难以与肿块型自身免疫性胰腺炎鉴别,下面分享类似病例。

图6
图a病例CT、MRI提示胰头部弥漫性肿大,考虑AIP,图b病例CT、MRI提示胰体尾弥漫性肿大,考虑胰腺癌,当然我们给两位患者分别实施了EUS-FNA,术后验证了影像学诊断的准确性。现在回顾两者的EUS图像仍然非常具有迷惑性,图b的EUS图像与AIP的特点惊人的符合:胰腺弥漫性增大,呈“腊肠样”,回声减低,伴有散在的斑点状高回声,胰腺周边可伴有低回声“包膜样边缘(capsule-likerim)”。在后期的工作中发现碰到类似的病例越来越多,该类病例实施EUS-FNA穿刺可能是最有效的鉴别措施。
4、胰腺结核误诊为进展期胰腺癌
胰腺结核临床少见,EUS表现为边界清楚的低回声占位,病灶往往不规则,有时呈分叶状,没有胰腺癌蟹足样的改变,且胰腺结核的回声更低,EUS-FNB穿刺活检为鉴别诊断的重要手段。

图7
图a为胰腺癌,图b为胰腺结核,其实在我们前期的工作并未遇到过胰腺结核患者,探查完毕后我们仅给出了描述性的诊断,后期给患者实施了EUS-FNB穿刺,确诊了胰腺结核,回顾我们的病例及相关文献,可以发现胰腺结核EUS图像界限清晰,回声偏低,而胰腺癌则边界模糊。
这期微信与大家分享了EUS探查及EUS-FNA中最常见的疾病---胰 腺癌,当我们越过EUS漫长的学习曲线平台期,后面的病例积累阶段将更加漫长,只有 积累了大量的病例才能在EUS诊断中游刃有余。